桥本氏甲状腺炎(自身免疫性甲状腺炎)
温馨提示:这篇文章已超过424天没有更新,请注意相关的内容是否还可用!
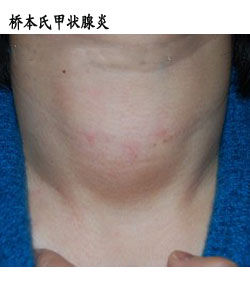
桥本氏甲状腺炎
自身免疫性甲状腺炎
桥本氏甲状腺炎即慢性甲状腺炎,是非感染性自身免疫性疾病,病因不明,有遗传因素与自身免疫因素相互作用发病,有的可伴恶性贫血、系统性红斑狼疮、类风湿性关节炎等。本病90%以上发生于女性,临床可没有症状,主要表现甲状腺无痛性弥漫性肿大,少数(不足5%)可有甲亢表现,本病病程长,多数可逐渐发展而出现甲减。本病西医无有效治疗手段,患者病情发展到甲减期需口服优甲乐替代治疗。
| 别名 | 慢性淋巴细胞性甲状腺炎 |
| 就诊科室 | 内科 |
| 中文名 | 桥本氏甲状腺炎 |
| 季节分布 | 四季 |
| 传染病 | 否 |
| 发病部位 | 颈部甲状腺 |
病因
CLT的病因尚不清楚。由于有家族聚集现象,常在同一家族的几代人中发生,并常合并其他的自身免疫性疾病,如恶性贫血、糖尿病、肾上腺功能不全等,故认为CLT是环境因素和遗传因素共同作用的结果。环境因素的影响主要包括感染和膳食中过量的碘化物。近年来,较多的研究表明,易感基因在发病中起一定作用。
疾病特点
 桥本氏甲状腺炎
桥本氏甲状腺炎1.患者大量食用腥膻食物后,会出现甲状腺肿大、疼痛。有的人还会出现甲亢症状。
2.甲状腺肿大,多数有压痛,无血管杂音,有结节。
3.青春期甲状腺肿大。
4.小腿胫前有局限性粘液性水肿。
5.患者的甲亢症状能不服药而“自愈”,这种情况可以反复出现。
6.患者既有甲亢症状也有甲低症状。
临床诊断
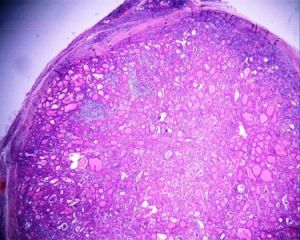 桥本氏甲状腺炎,切面结节状
桥本氏甲状腺炎,切面结节状据临床观察,乔本氏病可分为三个阶段:
早期:甲亢期。程度轻时病人仅有轻度的甲亢症状,如食欲好、容易累、轻度失眠、烦闷急躁等。程度重时,则会出现明显的甲亢症状,稍服治甲亢的药即可获良好效果,但也容易出现药物性甲低。也有的患者因炎症的减轻,不治而“自愈”。疗效好,复发率高是本阶段的特点。
中期:甲亢甲低并存期。甲状腺组织经多次、反复的破坏,有正常功能的细胞逐渐减少,减到一定程度就出现甲低症状了。这时期还有一个特点,患者有甲亢症状,但化验指标会稍高或正常。
晚期:甲低期。分泌的甲状腺素更加减少,临床上已是甲低表现了。所以,本期患者补充甲状腺素后,化验指标虽然正常,很多人却时时感觉不舒适,有时还会感觉有甲亢症状。值得注意的是,也有一部分患者因感染的加重出现甲亢指标和甲亢症状,有些着述称之为“甲低转甲亢”。临床上,慢性甲状腺炎患者的每一次甲亢的出现,都预示着甲低的进一步加重。
综上所述,可见在慢性甲状腺炎的发展过程中,早期并非没有特殊感觉,只是这些感觉没有被患者重视,未去就医。就医的,也因化验结果不支持患者的陈述,被医生忽略。中晚期,指标低的极易诊断,而指标正常和高的则极易误诊。指标正常,无法判断,医生让回家观察,过一段时间再化验。指标高的,就被当甲亢施治。这种误诊是医生只凭化验指标看病的结果。
临床治疗
虽然有的慢性甲状腺炎患者在早期或中早期有甲亢的指标和症状,但绝不能施以手术或同位素治疗,这样会使患者极快地成为较重的甲低。结节是慢性甲状腺炎的特点之一,是甲状腺滤泡解体后纤维化的结果。因结节易被误诊为结节性甲亢而手术,结果仍是提前成为甲低。
因为慢性甲状腺炎早期会出现甲亢症状,晚期又会出现甲低症状,在诊断时,就有人诊断为“乔本氏病伴甲亢”、“乔本氏病伴甲低”。在慢性甲状腺炎的发展过程中,甲亢是其临床表现之一,甲低是其必然结果,所以用“伴”字是不对的。医生若能紧紧抓住慢性甲状腺炎病的特点、化验检查特点,就可以减少误诊,使患者及早得到正确治疗。
中医治疗
紫根草4~6克,煎汤内服,或开水冲泡代茶饮服。
中医传统医籍里统称甲状腺疾病为“瘿病”,认为这类疾病的发生,由于人体饮食失节、情志内伤等,造成阴阳失调、气血失平,气滞、血瘀、痰凝于颈项,形成甲状腺肿大,并出现相关的临床症状,这其中包括有“气瘿(结节性甲状腺肿)、肉瘿(甲状腺瘤)、石瘿(甲状腺癌)等,虽然在中医传统着作里没有桥本氏病的具体名称,但在有关其它甲状腺疾病的治疗中,叙述了不少这种疾病的临床治验。现代中医学认为,桥本氏病的中医特点是虚实夹杂,病之根本是正气内虚,而外有瘿肿,结合西医免疫学观点,因此属难治之病。治疗上可根据病人的具体情况,分别采取标本兼治之法,补益正气、疏肝解郁、活血化痰、消瘿散结,达到提高自身免疫能力,缓解不适症状和消除肿大的甲状腺的目的,此外还可以配合甲状腺局部外用化瘀散结的软膏,以提高治疗效果。
疾病分类
乔本氏甲状腺炎可分为八种类型:
乔本甲亢:患者有典型甲亢症状及阳性实验室检查结果,甲亢与乔本病可同时存在或先后发生,相互并存,相互转化。
假性甲亢:少数可有甲亢的症状,但甲状腺功能检查无甲亢证据,TGAb、TMAb阳性。
突眼型:眼球突出,甲功可正常,亢进或减退。
类亚急性甲状腺炎型:发病较急,甲状腺肿痛,伴发热,血沉加快,但摄131碘率正常或增高,甲状腺抗体滴度阳性。
青少年型:占青少年甲状腺肿约40%,甲状腺功能正常,抗体滴度较低。
纤维化型:病程较长,可出现甲状腺广泛或部分纤维化,甲状腺萎缩,甲状腺功能减退。
伴甲状腺腺瘤或癌:常为孤立性结节,TGAb、TMAb滴度较高
伴发其它自身免疫性疾病:略
检查项目
实验室检查:
1.甲状腺功能测定血清T3、T4、FT3、FT4一般正常或偏低,即使有甲亢症状的患者,T3、T4水平也常呈正常水平。
2.血清TSH浓度测定血清TSH水平可反应病人的代谢状态,一般甲状腺功能正常者TSH正常,甲减时则升高。但有些血清T3、T4正常病人的TSH也可升高,可能是由于甲状腺功能不全而出现代偿性TSH升高,以维持正常甲状腺功能,当TSH高于正常两倍时应高度怀疑CLT。关于亚临床型甲减的报道越来越多,诊断亚临床甲减的指标是TSH水平升高。有报道经过20年随访观察发现,亚临床型甲减的CLT女性有55%可发展成为临床型甲减。最初甲状腺抗体阳性者,进展为甲减的速度为每年2.6%(33%),最初TSH升高者进展为甲减的速度为每年2.1%(27%)。另有报道认为,如CLT伴有亚临床型甲减,而TSH>20nU/ml时,每年有25%可进展到临床型甲减,而TSH轻度升高者多可恢复正常。
3.131I吸收率检查可低于正常,也可高于正常,多数患者在正常水平。
4.抗甲状腺抗体测定抗甲状腺球蛋白抗体(TGAb)和抗甲状腺微粒体抗体(TMAb)测定有助于诊断CLT,已证明TPO(过氧化物酶)是过去认为的TMAb的抗原,能固定补体,有“细胞毒”作用,并证实TPOAb通过激活补体、抗体依赖细胞介导的细胞毒作用和致敏T细胞杀伤作用等机制引起甲状腺滤泡细胞的损伤。TPO-Ab可直接与TPO结合,抑制TPO的活性。而TPO是甲状腺素合成过程中的关键酶。TPOAb已取代TMAb用于CLT的诊断,TGAb和TPOAb联合测定阳性率可达90%以上。就单项检测来说,TPOAb测定在诊断CLT方面优于TGAb。据文献报道,80%的CLT患者测定TGAb为阳性,而97%的患者测定TPOAb为阳性。但也有报道CLT患者的TGAb和TPOAb的阳性率低于50%,广州中山大学第一附属医院总结了经手术后病理检查证实的CLT 335例,其中仅有近一半的病例TGAb和TPOAb呈阳性。
5.过氯酸钾排泌试验阳性,碘释放率>10%。
6.细胞学检查细针穿刺抽吸细胞学检查(FNAC)和组织冰冻切片组织学检查对于确诊CLT有决定性的作用,CLT在镜下可呈弥漫性实质萎缩,淋巴细胞浸润及纤维化,甲状腺细胞略增大呈嗜酸性染色,即Hurthle细胞。
7.其他检查血沉增快,絮状试验阳性,γ球蛋白IgG升高,血β脂蛋白升高,淋巴细胞数增多。
B超检查:
声像表现为:
(1)甲状腺两叶弥漫性肿大,一般为对称性,也可一侧肿大为主。峡部增厚明显
(2)表面凹凸不平,形成结节状表面,形态僵硬,边缘变钝,探头压触有硬物感。
(3)腺体内为不均匀低回声,见可疑结节样回声,但边界不清,不能在多切面上重复,有时仅表现为局部回声减低。有的可见细线样强回声形成不规则的网络样改变。
(4)内部可有小的囊性变。
2.彩色多普勒声像表现甲状腺内血流较丰富,有时几乎呈火海征,甲状腺上动脉流速偏高、内径增粗,但动脉流速和阻力指数明显低于甲亢,且频带宽,舒张期波幅增高,又无甲亢症状,可相鉴别。
3.甲状腺核素扫描显示甲状腺增大但摄碘减少,分布不均,如有较大结节状可呈冷结节表现。
4.正电子发射计算机显像系统(Positron emission tomography,PET)利用18-氟-脱氧葡萄糖(Fluorine-18-fluorodeoxyglucose,18F-FDG)进行PET检查,无创性检查组织葡萄糖代谢状况,可用于诊断各种肿瘤。甲状腺检查中弥漫性18F-FDG吸收可提示甲状腺炎,甲状腺的淋巴组织系统的活化可能是导致18F-FDG吸收的原因,但应注意与甲状腺癌鉴别,因为18F-FDG/PET鉴别甲状腺恶性肿瘤和CLT还比较困难,应结合临床其他检查来鉴别。
体检发现
甲状腺呈弥漫性或局限性肿大,质地较硬,且有弹性感,边界清楚,无触痛,表面光滑,部分甲状腺可呈结节状,颈部淋巴结不肿大,部分可有四肢粘液性水肿。
辅助检查
(1)早期甲状腺功能可正常,桥本甲亢者甲功轻度升高,随着病程进展,T3、T4可下降,TSH升高,TMAb、TGAb阳性。
(2)甲状腺放射性核素显像有不规则浓集或稀疏区,少数表现为"冷结节"。
(3)过氯酸钾释放试验阳性。
(4)血清丙种球蛋白增高,白蛋白下降。
(5)甲状腺穿刺示有大量淋巴细胞浸润。
四、鉴别诊断:
应与其他原因引起的甲状腺肿、甲状腺炎芎鉴别。
诊断
目前对CLT的诊断标准尚未统一,1975年Fisher提出5项指标诊断方案:
1.甲状腺弥漫性肿大,质坚韧,表面不平或有结节;
2.TGAb、TMAb阳性;
3.血TSH升高;
4.甲状腺扫描有不规则浓聚或稀疏;
5.过氯酸钾排泌试验阳性。
5项中有2项者可拟诊为CLT,具有4项者可确诊。一般在临床中只要具有典型CLT临床表现(中年女性,甲状腺轻度肿大,质地韧),血清TGAb、TPOAb阳性即可临床诊断为CLT。对临床表现不典型者,需要有高滴度的抗甲状腺抗体测定方能诊断。对这些患者如查血清TGAb、TPOAb为显著阳性,应给予必要的影像学检查协诊,如合并甲状腺功能减退症,对诊断十分有利。必要时应以FNAC或冰冻切片组织学检查确诊。
诊断要点
1.中年女性,甲状腺弥漫性肿大,质地坚韧,不论甲状腺功能如何均应考虑本病。
2.血清TGA、TMA滴度明显升高(>50%),可基本确诊。
3.临床表现不典型者,需抗体滴度连续二次>=60%,同时有甲亢表现者需抗体滴度>=60持续半年以上。
4.本病需与甲状腺癌鉴别,后者抗体阴性。文献报道本病中甲状腺癌的发生率为5%-17%。
鉴别诊断
1.结节性甲状腺肿
少数CLT患者可出现甲状腺结节样变,甚至多个结节产生。但结节性甲状腺肿患者的甲状腺自身抗体滴度减低或正常,甲状腺功能通常正常,临床少见甲减。
2.Graves病
肿大的甲状腺质地通常较软,抗甲状腺抗体滴度较低,但也有滴度高者,二者较难区别,如果血清TRAb阳性,或伴有甲状腺相关性眼病,或伴有胫前黏液性水肿,对诊断Graves病十分有利,必要时可行细针穿刺细胞学检查。
3.甲状腺恶性肿瘤
CLT可合并甲状腺恶性肿瘤,如甲状腺乳头状癌和淋巴瘤。CLT出现结节样变时,如结节孤立、质地较硬时,难与甲状腺癌鉴别,应检测抗甲状腺抗体,甲状腺癌病例的抗体滴度一般正常,甲状腺功能也正常。如临床难以诊断,应作FNAC或手术切除活检以明确诊断。
4.慢性侵袭性纤维性甲状腺炎
又称为木样甲状腺炎。病变常超出甲状腺范围,侵袭周围组织,产生邻近器官的压迫症状,如吞咽困难,呼吸困难、声嘶等。甲状腺轮廓可正常,质硬如石,不痛,与皮肤黏连,不随吞咽活动,周围淋巴结不大。甲状腺功能通常正常,甲状腺组织完全被纤维组织取代后可出现甲减,并伴有其他部位纤维化,抗甲状腺抗体滴度降低或正常。可行细针穿刺活检和甲状腺组织活检。
注意事项
1、少食多餐,不能暴饮暴食。忌辛辣、烟酒。
2、补充充足的水分,每天饮水2500ml左右,忌咖啡、浓茶等兴奋性饮料。
3、适当控制高纤维素食物,尤其腹泻时。
4、注意营养成分的合理搭配。
5、禁食海带、海鱼、海蛰皮等含碘高的食物。由于碘在空气中或受热后极易挥发,故只需将碘盐放在空气中或稍加热即可使用。
6、进食含钾、钙丰富的食物。
7、病情减轻后适当控制饮食。
食物营养
1、谷物类:碳水化合物和B族维生素
2、肉类及制品:优质蛋白质、脂肪、B族维生素
3、奶及制品:除纤维素外的各种营养成分
4、蛋及制品:优质蛋白质、高蛋氨酸
5、豆类及制品:优质蛋白质、低脂肪
6、蔬菜、水果:维生素丰富。
危害
桥本氏甲状腺炎又称慢性淋巴细胞性甲状腺炎,此病初期以甲亢或弥漫性甲状腺肿大主,尽管该病不会马上造成生命危险,但是如果不进行积极的治疗,一般都会发展成为甲减而导致终身服激素。
国内知名甲状腺疾病治疗专家贾春宝博士指出:甲减会导致人体整新陈代谢放慢,使人长期处于亚健康状况。而对于一些育龄期的女性,怀孕期间应该特别注意甲状腺激素的平衡,定期到医院进行检查,以免影响胎儿的发育。
桥本氏甲状腺炎与甲状腺癌两者之间的关系尚存有争论。目前已有报告显示,慢性淋巴性甲状腺炎导致癌发生率为12%,有时两者相混一起,在癌组织附近有灶性甲状腺炎病变。Woo1swan等认为慢性淋巴细胞性甲状腺炎确实存在微小癌。最近广州中山医院对27例慢性淋巴细胞性甲状腺炎检查中发现微小癌、恶性淋巴瘤和乳头状癌各1例,其恶性肿瘤发生率为11.1%。所以桥本氏甲状腺炎与癌变有非常大的关系。
预防
慢性甲状腺炎患者在摄入大量碘剂后,甲状腺容易变硬,容易误诊甲状腺肿瘤,有些患者容易发生亚临床甲减,亚临床甲减患者摄入大剂量碘剂容易进展到临床甲减,对慢性甲状腺炎患者尽量避免大剂量碘剂摄入。
参考资料
1.得了桥本氏甲状腺炎怎么办?·健客网
2.慢性淋巴细胞性甲状腺炎有哪些表现及如何诊断?·健客网